Existen muchas clases de foliculitis , pero en este blog hablaremos de lo que se conoce comúnmente como pelos encarnados (pseudofoliculitis). En los hombres afecta principalemnte la barba y en las mujeres las piernas.
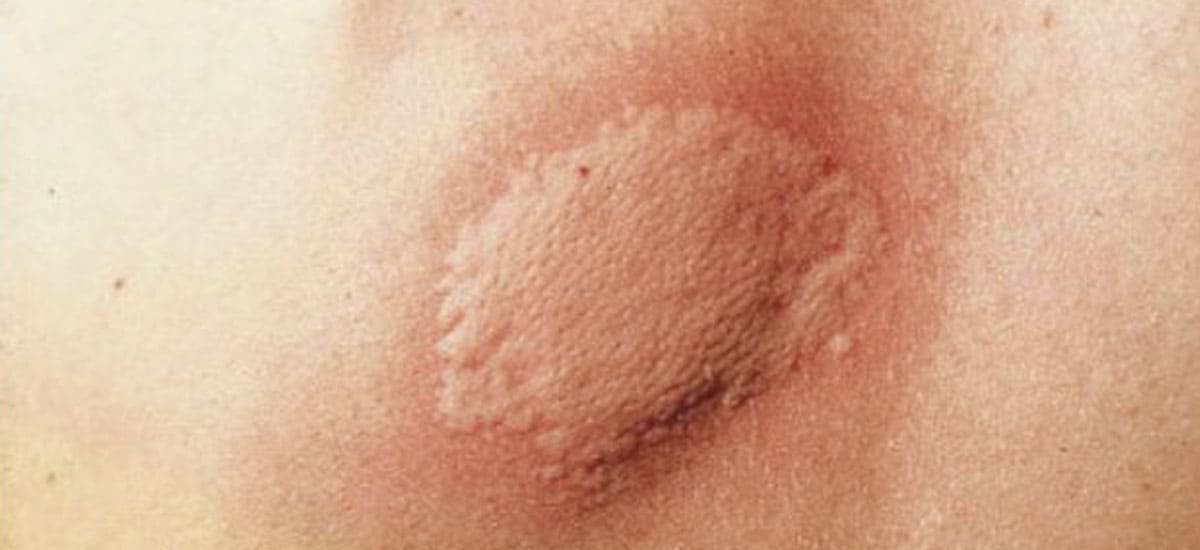
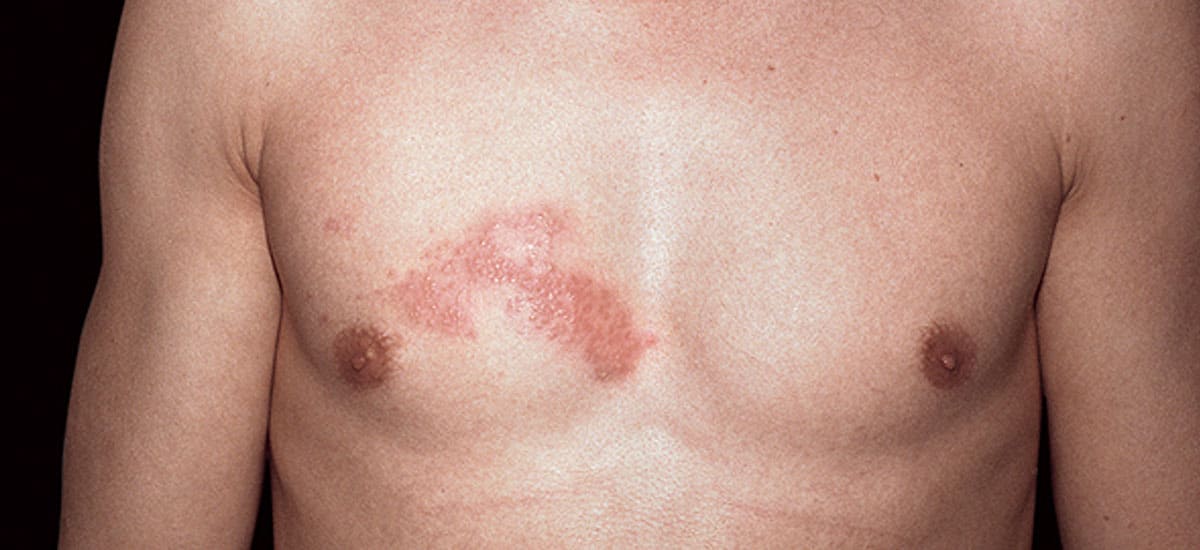
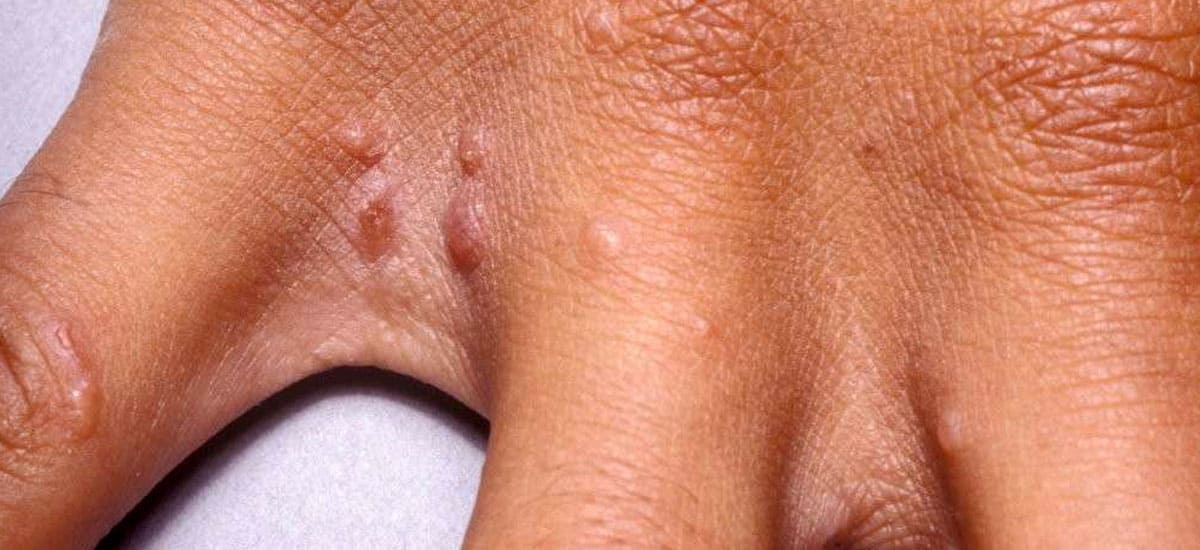
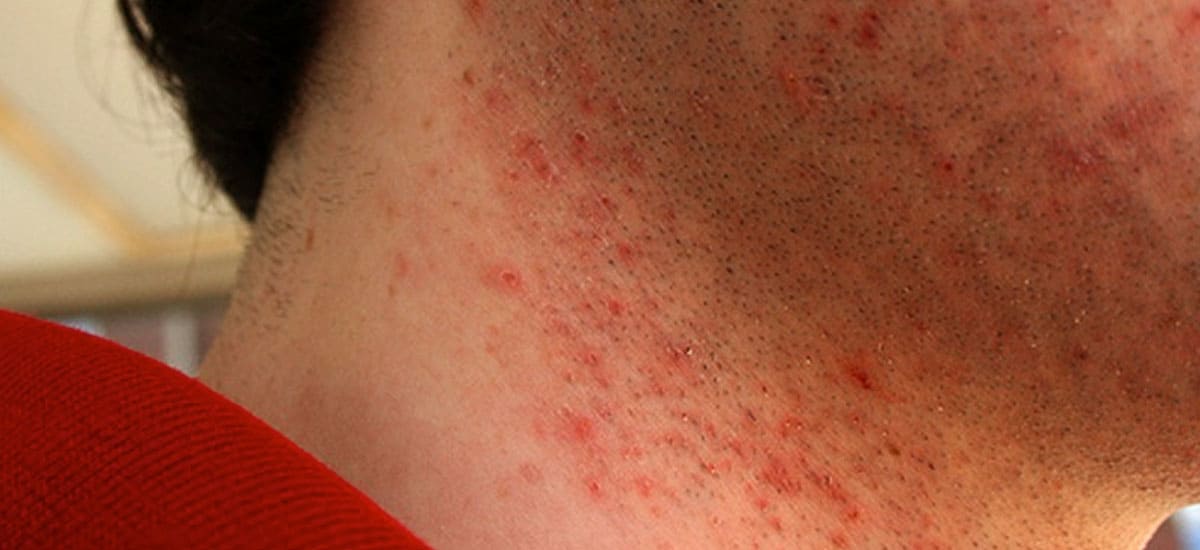
La pseudofoliculitis es un proceso inflamatorio crónico y poco estético ,potencialmente desfigurante por las cicatrices que puede generar principalmente en zonas que son sometidas a procesos de rasurado o depilación con cualquier tipo método.
Esta afectación cutánea puede manifestarse en hombres y mujeres dado que ambos realizan procesos de depilación en diferentes zonas del cuerpo; en los hombres la zona mas afectada es la barba y en las mujeres se afecta principalmente la zona pélvica , axilar y piernas. En cuanto a la etnia se presenta con mayor frecuencia en la raza negra por tener el vello más grueso y rizado.
El proceso inflamatorio que se presenta en la foliculitis, es porque en ocasiones la salida del vello por la piel puede desencadenar un efecto traumático, pero también porque el pelo antes de salir se puede enclavar en la piel lo que genera una reacción inflamatoria de cuerpo extraño. Las manifestaciones clínicas en los pacientes que presentan esta patología es una área irritada con papulas inflamatorias (granitos rojos ) y pústulas(granitos con pus) en los ostium foliculares (orificios de salida de los vellos).
Aparte de la predisposición que tengan algunos individuos a generar pseudofoliculitis, hay factores durante el proceso de afeitado que perpetúan el problema como por ejemplo rasurarse en contra del crecimiento del vello, estirar la piel, y afeitados a ras de piel. Por otra parte también pueden haber factores como el rozamiento con elementos de trabajo , la friccion con ropas ajustadas que pueden aumentar el problema.
Cuando se presenta este tipo de irritación en zonas de depilación, se debe consultar al dermatólogo para hacer la valoración, ver la gravedad de la inflamación de la piel y de esa manera indicar el tratamiento mas adecuado para evitar cicatrices y manchas postinflamatorias a largo plazo.
Los dermatólogos disponemos de diversos medicamentos de uso tópico como antibióticos, retinoides, antibióticos orales y cremas antiiflamatorias que indicamos de acuerdo a la severidad. Pero en casos muy complejos en los cuales hay mucha inflamación con riesgo de dejar cicatrices o afectar la calidad de vida en hombres y mujeres es aconsejable la depilación con láser de diodo, para disminuir la densidad pilosa y atrofiar el vello, mejorando notablemente los síntomas.
Algunos tips importantes para tener en cuenta:
• Afeitar en la dirección de crecimiento del vello
• Preparar la zona a depilar antes, durante y después con productos adecuados para cada tipo de piel
• No estirar la piel al momento de afeitar
• Evitar el rozamiento u oclusión
• No autoformularse o aplicar sustancias que no hayan sido formuladas por el dermatólogo , ya que podría generar dermatitis o irritaciones de la piel y que solo empeorarían el problema.
Dra. Leidy Patricia Zuñiga Correa
Médica Dermatóloga
RyZ Dermatech